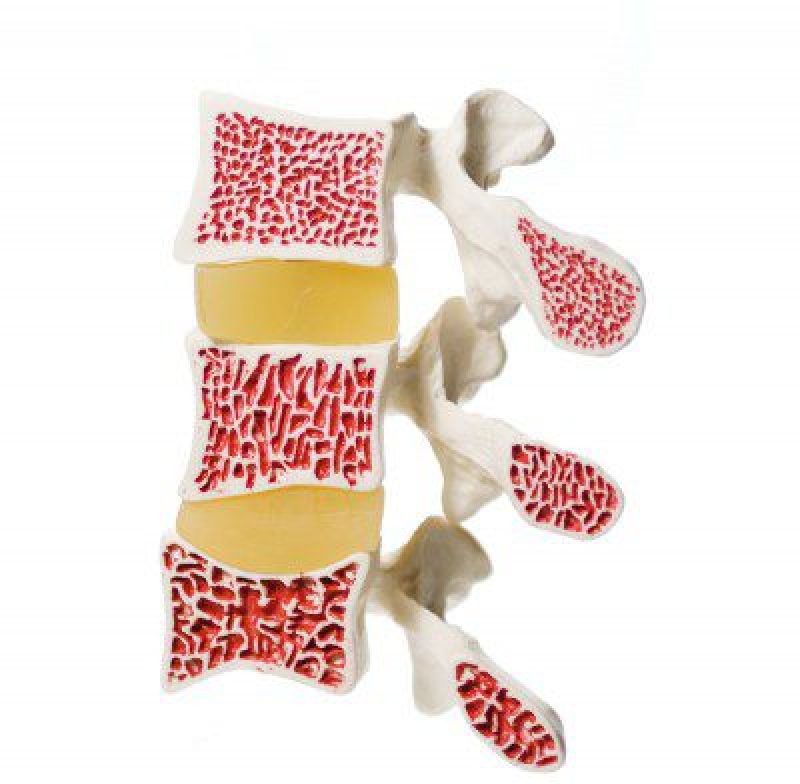
Диетотерапия при остеопорозе

Источник белка высокой биологической ценности
Белковая смесь (СБКС) Дисо Нутримун для сбалансированного питания
ПодробнееПодпишитесь на рассылку
Читайте первыми новости и новые номера журнала «Практическая диетология»
А. Ю. Барановский, профессор, заведующий кафедрой гастроэнтерологии и диетологии Северо-Западного государственного медицинского университета им. И. И. Мечникова, г. Санкт-Петербург
Л. И. Назаренко, профессор кафедры гастроэнтерологии и диетологии Северо-Западного государственного медицинского университета им. И. И. Мечникова, г. Санкт-Петербург
Остеопороз относится к наиболее часто встречаемым заболеваниям в своей классификационной группе с особо ярким выраженным дегенеративно- дистрофическим синдромом, а также является заболеванием, в диетотерапии которого особо часто специалисты встречают трудности и, к сожалению, делают ошибки.
Исправление ошибок
Причины диетологических ошибок у больных остеопорозом, на наш взгляд, многочисленны и зависят, как правило, от профессиональной компетентности специалиста — диетолога, терапевта, ревматолога, врача общей практики — в вопросах причинной обусловленности заболевания у конкретного пациента, диетического подбора перечня дефицитных минеральных веществ, витаминов, определения в этой связи соответствующих продуктов и адекватных их количеств в суточном рационе.
Немаловажными и трудными вопросами, с которыми нередко сталкиваются врачи при остеопорозе, являются: наиболее целесообразные рекомендуемые больным методы кулинарной обработки пищевых продуктов, назначение диетических средств, направленных на повышение усвоения в кишечнике дефицитных минеральных веществ, а также рациональные сочетания продуктов и лекарственных средств, исключающие их антагонизм. Исходя из этого, мы приведем необходимую информацию, способную компенсировать профессиональные пробелы врачей в тех основных вопросах, которые могут явиться причиной для диетологических ошибок у больных остеопорозом.
Реальная ситуация
Итак, остеопороз — это заболевание костной системы, при котором возрастает риск развития переломов костей даже при незначительной привычной нагрузке.
Остеопороз — одно из наиболее часто встречающихся заболеваний, которое, к сожалению, не нашло еще должного понимания в российской медицинской практике. По данным статистики, 25 млн американцев имеет остеопороз или высокий риск его развития. Более четверти миллиона переломов бедра и более половины миллиона переломов позвоночника ежегодно связаны с остеопорозом. В основном остеопорозом страдают женщины (80 % от всех больных с остеопорозом) и люди старших возрастных групп. Это особенно важно, т. к. продолжительность жизни населения цивилизованных стран увеличивается. Перелом бедра у людей старше 65 лет является высоким фактором риска смерти (20 % в год после перелома), более половины больных никогда не возвращается к их первоначальному функциональному состоянию. Финансовые затраты, связанные с остеопорозом, превышают 10 млрд долл. ежегодно.
Медицинские и социально-экономические потери настолько велики, что ВОЗ ставит проблему остеопороза на четвертое место после сердечно-сосудистых, онкологических заболеваний и сахарного диабета. В последние годы в России проблеме остеопороза стали уделять больше внимания: в крупных городах созданы и специально оборудованы центры по лечению и профилактике данного заболевания, но проблема далека от своего решения.
Причина остеопороза
Кальций и фосфор в совокупности образуют минеральную основу скелета. В большинстве случаев причина остеопороза — нарушение кальциевого и фосфорного обмена.
Наиболее важным звеном в обеспечении организма кальцием является достаточная абсорбция его в кишечнике, которая возможна при наличии как минимум трех обязательных условий: достаточного содержания кальция в пищевом рационе; обеспеченности организма витамином D, в т. ч. его активными метаболитами; отсутствия заболеваний желудочно- кишечного тракта с нарушением всасывания. При недостатке кальция в организме последний извлекается из собственной костной ткани. В результате костная масса уменьшается, и кости становятся хрупкими.
Факторов развития остеопороза достаточно много. Деление на первичный и вторичный остеопороз относительно. К первичному относят постменопаузальный, сенильный (старческий), а также идиопатический остеопороз. К вторичному остеопорозу относят снижение массы костной ткани в результате генетических нарушений, некоторых заболеваний эндокринной системы, ревматических, органов кровообращения, почек, чрезмерного приема алкоголя, длительной иммобилизации, приема лекарственных препаратов, прежде всего кортикостероидов, иммунодепрессантов, в результате психических расстройств (нервной анорексии), а также недостаточного поступления с пищей или нарушения всасывания в кишечнике определенных нутриентов, прежде всего кальция и витамина D.
Роль белковой недостаточности как самостоятельного фактора дискутируется. Наиболее частыми причинами развития остеопороза являются нарушения потребления определенных нутриентов с продуктами, постменопаузальный период, сенильный синдром, патологические расстройства обменных процессов в результате приема глюкокортикостероидов, а также чрезмерного количества алкоголя.
Рекомендованные нормы
Специальные исследования показали, что женщины всех возрастных групп потребляют с пищей значительно меньше кальция, чем рекомендуется. Мужчины всех возрастов потребляют больше кальция, чем женщины, возможно, из-за их более высокого потребления энергии вообще. Менее 15 % женщин в возрасте до 50 лет и менее 5 % в возрасте до 70 лет потребляют продукты с необходимым количеством кальция.
Низкое потребление кальция с продуктами питания подростками вызывает особое беспокойство, т. к. дефицит кальция совпадает с периодом быстрого роста скелета. Это удобный период для того, чтобы набрать максимальную пиковую массу кости и защитить себя от будущего риска развития остеопороза. Приблизительно 90 % полной минерализации костной ткани женщин достигается в возрасте около 17 лет, 95 % — в возрасте 20 лет и 99 % — в возрасте 26 лет. Следовательно, период для оптимизации пиковой массы кости кальцием быстро уменьшается после юношеского возраста. Следует отметить, что текущие диетические рекомендации по адекватному потреблению кальция увеличены и составляют — 500 мг для детей в возрасте 1–3 лет, 800 мг для детей в возрасте 4–8 лет, 1300 мг для подростков в возрасте 9–18 лет, 1000 мг для взрослых в возрасте 18–60 лет и 1200 мг для взрослых в возрасте 60 лет и старше. К сожалению, эти диетические рекомендации не выполняются.
Научные данные свидетельствуют, что потребление адекватного количества кальция или богатых кальцием пищевых продуктов (молока и других молочных продуктов) способствует набору пиковой массы костной ткани в возрасте до 30 лет и ранее. При этом замедляется возрастная потеря костной ткани и уменьшается риск переломов в более позднем возрасте.
Индивидуализация диетотерапии
Патогенетический принцип индивидуализации диетотерапии на подготовительном этапе лечения заключается в следующем:
- Выяснение возможных причин нарушенного усвоения кальция в тонкой кишке:
- синдром мальабсорбции при энтеропатии (энтерит, инволюционная атрофия слизистой оболочки кишки, хроническая почечная недостаточность и др.);
- пищевая обеспеченность витаминами D, C;
- наличие кислых оснований в пище (лимонной, аскорбиновой, щавелевой и некоторых др. кислот);
- анализ состоятельности гормональной регуляции кальциевого метаболизма (гормоны, регулирующие обмен Ca в организме: паратгормон, кальцитонин, глюкокортикостероиды, гормоны щитовидной железы, гормон роста, инсулин, эстрогены).
- Изучение возможных причин избыточной потребности кальция в метаболических процессах:
- артериальная гипертензия;
- повышенное выведение Ca из организма (с мочой, желчью);
- заболевания, сопровождающиеся повышенной потребностью в кальции (например, опухоли толстой кишки, гиперпаратиреоз).
Не следует забывать, что этиопатогенетические варианты развития остеопороза разные. Поэтому и подходы к медикаментозной терапии будут тоже разные. Это может быть либо заместительная гормонотерапия, либо лечение основного заболевания. Диетотерапия как самостоятельный метод лечения в основном не применяется, а используется как надежная поддержка медикаментозной терапии и для профилактики.
Направления диетотерапии при нарушениях кальциевого обмена:
- Минерализация воды.
- Использование продуктов, богатых кальцием.
- Активизация усвоения кальция в организме.
- Диетическая стимуляция секреции желудка, ферментативной деятельности поджелудочной железы.
- Восстановление нарушений всасывательной функции тонкой кишки.
- Назначение диет с учетом возможных ферментопатий (например, лактазной недостаточности).
- Диетическая коррекция пищевой непереносимости.
Детально о кальции
В диетотерапии остеопороза основная роль отводится кальцию и витамину D, использование которых может ослабить процесс прогрессирования остеопороза, хотя алиментарных факторов, которые влияют на развитие кости, много (белки, витамины и другие минеральные вещества).
Важна информация о пищевых источниках кальция и факторах, влияющих на его биодоступность.
Пищевые источники кальция
Более половины количества потребляемого кальция население получает с молочными продуктами. Другими источниками являются некоторые зеленые овощи (брокколи, капуста белокочанная), орехи, соевый творог, осажденный кальцием, костная мука.
Существенным вкладом в потребление кальция у некоторых людей могут быть обогащенные кальцием пищевые продукты (соки и мука). В продуктах питания кальций содержится главным образом в виде труднорастворимых солей (фосфатов, карбонатов, оксалатов и др.). Биодоступность кальция из ряда немолочных источников недостаточна. Перечень продуктов с высоким содержанием кальция представлен в таблице 1
Компоненты пищи, увеличивающие биодоступность кальция
Лактоза увеличивает всасывание кальция. Повышается абсорбция и после добавления лактазы, что может быть объяснено тем фактом, что наиболее метаболизированный молочный сахар увеличивает всасывание кальция. Эти данные получены для младенцев. Неясно, улучшает ли лактоза абсорбцию кальция из молочных продуктов у взрослых? Более высокая распространенность остеопороза у людей с непереносимостью лактозы скорее связана с низким потреблением молочных продуктов, а не с эффектом влияния лактозы на всасывание кальция.
Компоненты пищи, уменьшающие биодоступность кальция
Пищевые волокна снижают всасывание кальция. Замена белой муки (22 г пищевых волокон в день) мукой из цельной пшеницы (53 г пищевых волокон в день) в обычном рационе служит причиной отрицательного баланса кальция даже при его потреблении, превышающем норму.
Аналогично влияют на абсорбцию кальция пищевые волокна фруктов и овощей. Несколько составных частей волокон связывают кальций. Уроновые кислоты прочно связывают кальций in vitro. Вероятно, поэтому гемицеллюлоза подавляет всасывание кальция. 80 % уроновых кислот пектина подвергаются метилированию и не могут связывать кальций. Поэтому пектин не влияет на абсорбцию кальция. Теоретически типичная вегетарианская диета содержит достаточное количество уроновых кислот, чтобы связать 360 мг кальция, но большинство этих кислот усваиваются в дистальных отделах кишечника, поэтому часть кальция все же абсорбируется. Сбалансированная диета, которая содержит умеренные количества различных волокон, вероятно, не влияет на поглощение кальция.
Таблица 1. Пищевые источники кальция
| Продукты | Объем | Кальций, мг |
| Молоко и молочные продукты Молоко (снятое, цельное и др.) | 250 мл | 300 |
| Мороженое ванильное | 250 г | 208 |
| Молоко ванильное | 250 мл | 283 |
| Йогурт (из цельного молока) | 250 г | 275 |
| Йогурт с нежирными молочными добавками | 250 г | 452 |
| Сыры/ Голландский | 30 г | 195 |
| Чеддер | 30 г | 211 |
| Домашний, сливочный | 30 г | 211 |
| Домашний, нежирный | 30 г | 138 |
| Сливочный сыр | 30 г | 23 |
| Пармезан | 1 ложка | 69 |
| Швейцарский | 30 г | 259 |
| Рыба, морские продукты Моллюски (только мясо) | 100 г | 88 |
| Устрицы | 5–8 в среднем | 94 |
| Лосось, консервированный с костями | 100 г | 198 |
| Сардины, консервированные с костями | 100 г | 449 |
| Фрукты Инжир сушеный | 5 среднего размера | 126 |
| Апельсин | 1 среднего размера | 66 |
| Чернослив сушеный | 10 крупных | 51 |
| Орехи, семечки Миндаль или фундук | 12–15 | 38 |
| Кунжут* | 30 г | 38 |
| Семечки подсолнуха | 30 г | 34 |
| Овощи/ Тофу | 100 г | 128 |
| Бобы горбанзо | ½чашки | 80 |
| Бобы пятнистые | ½чашки | 135 |
| Бобы красные, почкообразные | ½чашки | 110 |
| Брокколи, вареная | ⅔чашки | 88 |
| Свекла листовая, вареная* | ½чашки | 61 |
| Капуста (Brassica oleracia), вареная* | ½чашки | 152 |
| Фенхель, сырой | 100 г | 100 |
| Капуста огородная, вареная | ½чашки | 134 |
| Салат ромен | 3½чашки | 68 |
| Зелень горчицы, вареная* | ½чашки | 145 |
| Брюква, вареная | ½чашки | 59 |
| Морские водоросли, агар, сырые | 100 г | 567 |
| Морские водоросли, ламинарии, сырые | 100 г | 1,093 |
| Тыква | ½среднего размера | 61 |
*Продукты, богатые щавелевой кислотой, которая замедляет абсорбцию.
Фитиновая кислота — другая составная часть растений, которая связывает кальций. Высокое содержание фитинов в пшеничных отрубях объясняет их неблагоприятные эффекты на абсорбцию кальция. Интересно, что добавление кальция к пшеничному тесту уменьшает деградацию фитинов на 50 % в течение брожения и выпечки. Пшеничные отруби препятствуют всасыванию кальция в такой степени, что это использовалось в терапевтических целях при гиперкальциуриях.
Темно-зеленые, покрытые листвой овощи зачастую имеют относительно высокое содержание кальция. Но всасыванию кальция из большинства овощей препятствует щавелевая кислота. Ею богаты шпинат, ботва свеклы, ревень. Продукты с низким содержанием щавелевой кислоты (белокочанная капуста, брокколи, репа) — хорошие источники кальция. Например, всасывание из капусты кальция почти так же высоко, как из молока.
Натрий увеличивает экскрецию кальция с мочой, поэтому потребление поваренной соли в рационе должно быть снижено.
Хотите больше информации по вопросам диетологии?
Приобретите информационно-практический журнал «Практическая диетология» в электронном или печатном формате!
Кофеин и другие препараты. Кофеин, присутствующий в кофе, чае, шоколаде, коле и многих продаваемых без рецепта лекарствах, увеличивает количество кальция, теряемого с мочой и фекалиями. Однако разумное потребление кофе, является незначительным фактором риска развития остеопороза. До 2 чашек черного кофе в день может привести к небольшой экскреции кальция с мочой (до 110 мг). Это количество легко перекрывается молоком, которое может использоваться вместе с кофе, или добавками, содержащими кальций.
Никотин табака снижает способность организма использовать кальций. Кроме того, у женщин, которые курят, отмечается тенденция к более низким уровням эстрогена и пониженной костной массе. Было высказано предположение, что у курильщиков эстрогены быстрее расщепляются в печени и в результате не могут стимулировать секрецию достаточного количества кальцитонина, чтобы предотвратить разрушение кости.
Чрезмерное употребление алкоголя является фактором риска развития остеопороза и остеопоротических переломов костей. Развитие остеопороза связано как с общими метаболическими нарушениями (неполноценностью питания, циррозом печени, гастропатией, эндокринными нарушениями), так и с прямым влиянием алкоголя на костную ткань (уменьшением, объема трабекулярной костной массы). Было показано, что алкоголь оказывает непосредственное токсическое влияние на остеоциты. Злоупотребление алкоголем может также вызвать потерю костной массы, вызывая нарушение абсорбции кальция и витамина D. Умеренное потребление алкоголя не оказывает отрицательного воздействия на кости.
Взаимодействие между абсорбцией кальция и других нутриентов
Белки. Содержание белков в пищевом рационе больных остеопорозом должно находиться на физиологическом уровне, т. к. дефицит белков приводит к отрицательному азотистому балансу и снижению репаративных процессов. Рекомендуется включать в состав пищевого рациона специализированные пищевые продукты, состоящие из белков с высокой биологической ценностью и усвояемостью (смеси белковые композитные сухие [ГОСТ Р 53861-2010]).
При адекватном количестве белков в рационе всасывается около 15 % кальция, при низком содержании белков — около 5 %. Чрезмерное количество белков в рационе (особенно употребление очищенных аминокислот) повышает потерю кальция с мочой и служит причиной отрицательного баланса кальция, удивительно, что она не приводит к компенсаторному увеличению эффективности абсорбции кальция в кишке. Чистая вегетарианская диета себя не оправдала из-за недостаточного количества кальция и других нутриентов. Добавление к вегетарианской диете молочных продуктов улучшает показатели состояния кости у женщин в постменопаузе.
При избытке жиров необходимо увеличивать содержание кальция в рационе. При наличии мальабсорбции жира (стеатореи) кальций преципитируется с жирными кислотами, формируя нерастворимые мыла в просвете кишечника. Дефицит жиров в рационе может приводить к дефициту жирорастворимых витаминов, в том числе витамина D, необходимого для усвоения кальция.
Длительное, непрерывное поступление с пищей большего количества фосфора приводит к гиперпаратиреоидизму и вторичной резорбции костей.
Поскольку и кальций, и железо обычно рекомендуются женщинам, интересны взаимодействия между этими добавками. В одном исследовании добавка карбоната кальция и гидроксиапатита уменьшала абсорбцию железа примерно до 50 % у женщин в постменопаузе. В другом исследовании кальций молока ингибировал всасывание железа на 30 %. В случае дополнительного приема с пищей кальций ингибирует всасывание железа из его препаратов (сульфата железа), пищевого негемового и гемового железа. Но если карбонат кальция принимался без пищи, то он даже в высоких дозах не ингибировал всасывание железа из сульфата железа. Таким образом, использование добавки кальция с пищей существенно влияет на всасывание железа. Кальций, вероятно, затрагивает внутриклеточную передачу железа энтероцитом.
Необходимые соли кальция
По содержанию и полноте усвоения лучшими источниками кальция являются молоко и молочные продукты. 100 мг кальция содержится в 85–90 г молока и кисломолочных напитков (кефире, йогурте и др.), 70–80 г творога, 10–15 г твердого сыра, 20–25 г плавленого сыра, 110–115 г сметаны или сливок, 70–75 г молочного или сливочного мороженого. Таким образом, если дневной рацион включает 0,5 литра молока и кисломолочных напитков, 50 г творога и 10 г твердого сыра, то это обеспечивает более половины рекомендуемого потребления кальция, причем в легкоусвояемой форме.
Содержание кальция в зеленой массе растений значительно уступает содержанию в молочных продуктах. Поэтому молочные продукты являются основными. Но суточное количество кальция трудно покрыть только пищевыми продуктами. В связи с этим с лечебными целями используют соли кальция. Содержание кальция в различных его солях представлено в таблице 2. По некоторым данным, лучше всего добавлять в пищу кальция карбонат небольшими дозами, по другим — предпочтителен прием вечером или на ночь. Лицам с ахлоргидрией назначают кальция цитрат, который лучше всасывается при низкой секреторной активности желудка.
Показано, что дополнительное применение препаратов кальция в пищевом рационе приводит к снижению потери костной массы у пожилых женщин. Наибольший эффект отмечался у тех, кто потреблял мало кальция с пищей.
Добавки кальция женщинам в первое время после начала менопаузы несколько уменьшило потери костной ткани лучевой кости и шейки бедра, но не позвоночника. Анализ проспективных исследований женщин в постменопаузе показал, что адекватное потребление витамина D уменьшало риск развития переломов бедра, связанного с остеопорозом, а потребление молока и высокое содержание кальция в рационе не влияло на частоту переломов бедра. Авторы подчеркивают необходимость дополнительного применения витамина D или увеличение потребления жирной рыбы.
Таблица 2. Содержание кальция (Са) в различных его солях (Смолянский Б. Л., Лифляндский В. Г., 2004)
| Соли кальция | Содержание Са элемента, в мг на 1000 мг соли Са | Соли кальция | Содержание Са элемента, в мг на 1000 мг соли Са |
| Карбонат | 400 | Лактат | 130 |
| Хлорид | 270 | Фосфат двуосновной ангидрид | 290 |
| Цитрат | 200 | Фосфат двуосновной дигидрид | 230 |
| Глюконат | 90 | Фосфат трехосновной | 400 |
| Глицерофосфат | 190 |
Без витамина D не обойтись
Дефицит витамина D в питании или нарушения его метаболизма имеют большое значение в патогенезе многих форм остеопороза, но особенно сенильного. Витамин D необходим для всасывания кальция в кишечнике, а также для его усвоения клетками, в том числе и костными.
В медицинской практике чаще используются активные метаболиты витамина D3 (кальцитриол, альфа-кальцидол). Именно эти метаболиты широко применяют при лечении остеопороза.
Лучшими источниками витамина D в питании являются жирная рыба, печень, икра рыб, молочные жиры, яйца. Дефицит витамина D легко предотвращается за счет указанных пищевых продуктов и/ или приема небольших доз препаратов витамина D.
Как при лечении остеопороза, так и с профилактической целью всем женщинам после наступления менопаузы и лицам обоего пола после 65 лет назначают препараты кальция в сочетании с витамином D. Эти рекомендации особенно важны для людей, мало потребляющих или совсем не употребляющих молочные продукты в связи с личными вкусами, болезнями (недостаточностью лактазы, пищевой аллергии и др.), строго вегетарианским питанием. Эти препараты часто рассматривают как биологически активные добавки — нутрицевтики.
Таблица 3. Образец меню, богатого по содержанию кальция (Bergman D., 1999)
| Продукты | Примерное содержание кальция, мг |
| Завтрак | |
| Апельсин (1 среднего размера) | 65 |
| Овсяная каша (быстрого приготовления) | 170 |
| ½чашки снятого молока | 75 |
| Напитки | |
| Ланч | |
| Бутерброд с индейкой | 260 |
| Швейцарский сыр (30 г) с хлебом из цельного зерна | 50 |
| Яблоко | 10 |
| 1 чашка снятого молока | 300 |
| Легкая закуска | |
| 200 г фруктового йогурта (нежирного) с нежирными твердыми добавками | 450 |
| Обед | |
| Суп из грибов с курицей | 30 |
| Зеленый салат с уксусом | 10 |
| Филе камбалы (100 г) | 25 |
| Брокколи(½чашки) | 90 |
| Вареный картофель | 20 |
| Компот из груш | 20 |
Другие витамины при остеопорозе
Последние годы широкое применение в лечении и профилактике остеопороза находят продукты сои. Известно, что в состав соевых белков входят изофлавоны, которые обладают эстрогеноподобным действием. В ряде исследований показано, что включение продуктов сои женщинам в постменопаузальном периоде приводит к уменьшению частоты переломов костей.
В экспериментах на животных обнаружено негативное влияние на костные ткани дефицита ряда витаминов (С, группы В) и микроэлементов (фосфора, магния, цинка, меди, марганца, бора, кремния, стронция, фтора). Но прямой связи между развитием остеопороза и дефицитом этих элементов не найдено.
Установлено, что витамин К влияет на остеокальцин, который, являясь модулятором остеобластов, участвует в синтезе белка в костях. Низкое потребление витамина К ассоциировано с низкой минеральной плотностью костей и повышенным риском переломов бедра у женщин, но не у мужчин. Поэтому прием витамина К при остеопорозе может иметь значение при резком его дефиците в пищевом рационе.
Предупредить болезнь
Профилактика развития остеопороза должна проводиться до того момента, как сформировалась полная масса кости, а лечение — с того момента, когда начинает выявляться потеря костной массы.
Ранняя профилактика должна осуществляться адекватным введением кальция, осуществлением физических упражнений и предотвращением факторов риска (курения, чрезмерного употребления алкоголя и т. д.). Особенно это важно проводить в юношеские годы, когда кость набирает массу. Лица, у которых сформировался остеопороз, обычно должны полагаться на фармакологическое вмешательство, чтобы сохранить или улучшить состояние кости. Лечение остеопороза в настоящее время включает прием препаратов кальция с витамином D, эстрогеном, кальцитонином. Лечение в любом случае проводится на фоне диетотерапии.
Таким образом, все больные с остеопорозом, не отягощенные заболеваниями, требующими специальной диетотерапии, должны получать рациональное сбалансированное питание с физиологическим содержанием белка в пищевом рационе, но с повышенным содержанием кальция и витамина D, в том числе и за счет специальных пищевых добавок и лекарственных препаратов.
Д. Бергман (1999) предложил вариант такой диеты, который поставляет более 1000 мг кальция в день, а также удовлетворяет потребности в других важных минеральных веществах (табл. 3).
В таблице 4 представлена информация о влиянии некоторых лекарственных препаратов на обмен кальция в организме.
Роль диеты в предотвращении остеопороза
Поскольку остеопороз обычно успевает развиться до клинически развернутой стадии, прежде чем его эффекты становятся явными, профилактика потери костной массы является единственным наилучшим способом избежать возможности переломов и возникающей в результате инвалидности. Хотя увеличение кальция в диете является одной из стратегий, которую чаще всего предлагают, во многих исследованиях не удалось показать четкую зависимость между диетическим поглощением этого минерала и плотностью кости. Потребление кальция и богатых витамином D продуктов, вероятно, более важно в годы роста кости до достижения пиковой массы, а не позже во взрослом состоянии.
Молочные продукты содержат более 70 % кальция в диете «среднего» жителя нашей страны. Кальций, находящийся в этих продуктах, быстро поглощается, поскольку эти продукты содержат лактозу, а некоторые из них обогащены витамином D.
Вегетарианцы, избегающие потребления животной пищи, могут получать кальций из соевого молока, тофу (творога из сои), обработанных сульфатом кальция, из зерна (особенно неочищенного или немного очищенного), некоторых зеленолиственных овощей (капусты, репы), бобов и орехов. Некоторые виды популярных в настоящее время минеральных напитков и водопроводная вода также содержат кальций, количество кальция варьирует в зависимости от источника.
Эффективность добавок
Из-за широко распространенной и сомнительной рекламы, связывающей диетический кальций с остеопорозом, это минеральное вещество было добавлено во многие изделия, включая апельсиновый сок, газированную воду и хлебные изделия.
Добавки кальция также стали популярными, но их значение как источника кальция остается спорным. Добавки различаются по абсорбционной способности, и многие люди принимают их неправильно. Например, до последнего времени добавки кальция были в форме больших, трудных для приема пилюль. Производители добавок уменьшили размер таблеток, с тем чтобы их легче было глотать, но при этом они, вероятно, так спрессовали пилюли, что они не растворяются в желудке, проходя целыми по желудочно-кишечному тракту.
Добавки кальция различаются по проценту минерального вещества в каждой дозе и по их влиянию на организм. Среди наиболее часто применяемых соединений можно назвать кальция карбонат («Кальмагин», «Кальций Д3 Никомед» и др.) и кальция цитрат («Цитрикал» и др.). В карбонате кальция содержится до 40 % чистого кальция. Он реагирует с соляной кислотой в желудке и образует хлорид кальция, высокорастворимое и доступное соединение.
Среди нежелательных эффектов больших количеств карбоната кальция следует упомянуть метеоризм, тошноту и запор. Чрезмерное применение добавок может также вызвать избыток соляной кислоты вследствие стимуляции желудочной секреции; также сообщалось о возможности развития камней почек. Карбонат кальция может снизить абсорбцию таких лекарственных средств, как аспирин, тетрациклин, атенолол и сульфат железа, если добавка и указанные лекарства употребляются вместе. Антациды, содержащие как карбонат кальция, так и алюминий, фактически блокируют поглощение кальция.
Цитрат кальция содержит меньше кальция, примерно 24 %. Это соединение не требует наличия соляной кислоты для его растворения, что делает его более подходящим для тех, у кого имеется недостаток этого компонента желудочного сока. Это состояние, известное как ахлоргидрия, достаточно распространено в пожилом возрасте.
Кроме фактов о способности добавок кальция вызывать желудочно-кишечные нарушения имеются и другие данные, которые ставят под сомнение их значение. Одни только добавки кальция оказывают незначительное положительное влияние на потерю минеральных веществ в костях в постклимактерическом периоде. Они могут замедлить потерю компактного слоя кости, но малоэффективны в предотвращении потери трабекулярной костной массы.
Кроме того, препараты, которые также содержат витамин D, могут вызвать токсическое накопление этого жирорастворимого витамина, если они принимаются в избыточных количествах. Костная мука и доломит содержат кальций и относительно недорогие, но они также содержат и токсины, такие как свинец, и их следует избегать.
Типичные ошибки в питании пациентов с остеопорозом:
- недостаточное количество кальция в рационе;
- избыточное количество пищевых волокон, фитиновой и щавелевой кислоты, которые ухудшают усвоение кальция;
- дефицит белков в рационе, приводящий к отрицательному азотистому балансу и снижению репаративных процессов;
- слишком большое количество белков в рационе, что способствует повышенному выведению кальция с мочой (на каждые 50 г белка сверх нормы с мочой теряется 60 мг кальция);
- избыток углеводов в рационе, также приводящий к повышенной потере кальция с мочой;
- избыток фосфора в рационе, ухудшающий усвоение кальция;
- злоупотребление алкоголем и напитками с высоким содержанием кофеина (кофе, крепким чаем, колой, шоколадом), что увеличивает потерю кальция с мочой и фекалиями;
- слишком большое количество натрия, приводящее к потере кальция с мочой;
- избыточная (реже — недостаточная) энергетическая ценность рациона;
- дефицит витамина D в рационе и недостаточная инсоляция, необходимая для эндогенного синтеза витамина;
- недостаток жиров в рационе, который ведет к нарушению усвоения всех жирорастворимых витаминов, в том числе и витамина D;
- недооценка роли БАД и препаратов, содержащих кальций и витамин D, для профилактики и лечения остеопороза.
Национальная Ассоциация Клинического Питания
Вебинары по организации лечебного питания — nakp.org
Подписаться на анонсыУчастие в вебинарах бесплатно.




















Оставить комментарий